I bambini della “sindrome da rassegnazione” dormono davvero?
L’eco di questo curioso fenomeno di massa, quello dei “piccoli profughi caduti nel sonno” in Svezia di recente si è sentita in mezzo mondo, Italia compresa. Si tratta davvero di una patologia “nuova”, dai tratti incomprensibili? E davvero i pazienti che ne sono colpiti “dormono”? Query Online ha raccolto il contributo di chiarezza di due ricercatori italiani, il professor Luigi Ferini-Strambi, ordinario di Neurologia all’Università Vita Salute di Milano, e la dottoressa Maria Salsone, dell’Istituto di bioimmagini e fisiologia molecolare (IBFM) del CNR di Segrate e dell’Ospedale San Raffaele-Turro di Milano.
La Sindrome da Rassegnazione (SR) chiamata anche “sindrome del sonno profondo”, è un’entità clinica ben distinta, caratterizzata da totale passività, immobilità, mutismo ed incapacità di reazione agli stimoli, descritta prevalentemente in bambini e adolescenti svedesi psicologicamente traumatizzati durante il processo migratorio [1]. Sebbene già descritta sin dal 1958 dalla neuropsichiatra infantile Anna-Lisa Annell come una malattia rara che si manifesta principalmente in seguito ad un grave trauma psicologico [2], ad oggi tale condizione non è stata riconosciuta da pediatri e psichiatri infantili [3]. Nel luglio 2014, tuttavia, la diagnosi di SR è stata inclusa nella versione svedese della Classificazione Internazionale delle Malattie (ICD) come “episodio depressivo grave con sintomi psicotici” (ICD-10-SE; F32,3). Da allora, la SR è stata riportata nel registro dell’Ente Nazionale della Sanità e Welfare, rendendo così possibili preziosi studi epidemiologici [3]. La natura e la prevalenza della SR sono state oggetto di intensi dibattici pubblici. In quest’ottica, diverse sono le questioni urgenti ed emergenti in questi ultimi anni su questa affascinante sindrome:
- 1) Come si manifesta clinicamente e soprattutto quali sono le principali fasi?;
- 2) Esiste un profilo a rischio?;
- 3) È presente solo sul territorio svedese?;
- 4) E’ stata identificata una causa ben precisa, esistono dei trigger?;
- 5) Con quali altre patologie psichiatriche e non, la SR entra in diagnosi differenziale?
- 6) Esiste una terapia specifica?
In questo articolo, cercheremo di dare risposte a tutte queste domande.
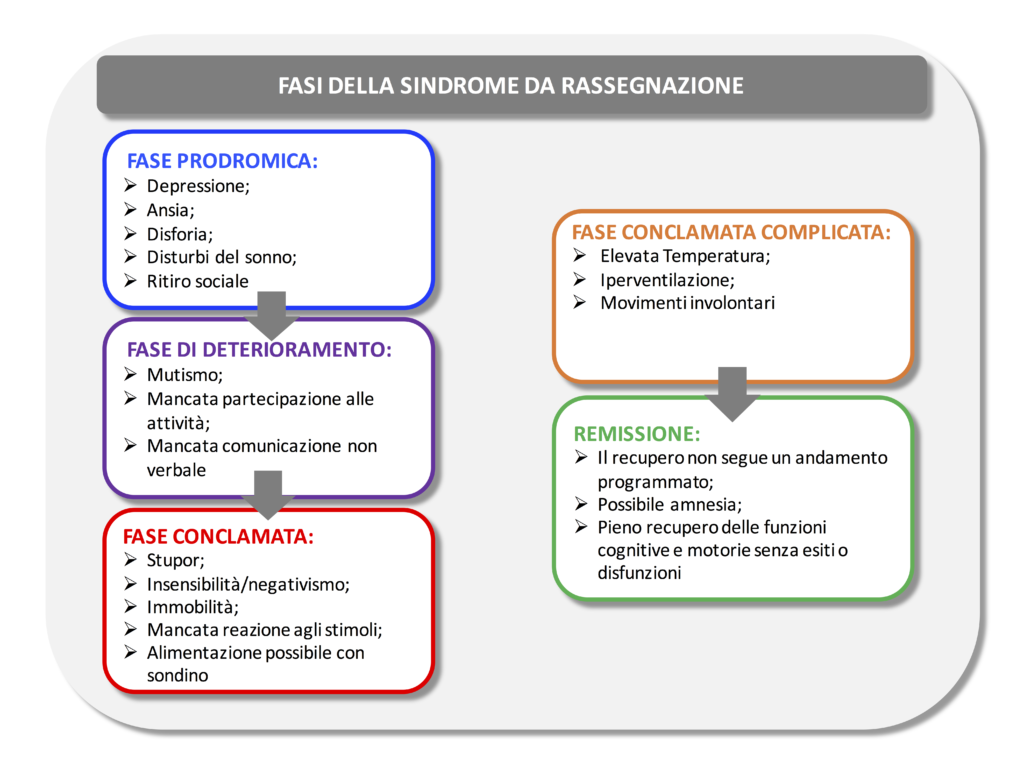
Agli inizi del 2000, un numero sempre crescente di bambini rifugiati in Svezia entrava in una condizione definita clinicamente stupor, in cui erano permanentemente dormienti (sindrome del “sonno profondo”) con scarsa o nulla reattività agli stimoli esterni. La reattività agli stimoli è di fatto uno degli elementi più’ importanti per caratterizzare questa condizione inizialmente definita “apatia” e successivamente rinominata SR. Sulla base della reattività agli stimoli, i sintomi clinici possono essere distinti in due categorie: sintomi di “grado 1”, se i bambini mostravano qualche risposta quando si parlava loro, camminavano con supporto, rispondevano ai comandi e si nutrivano con un cucchiaio; sintomi di “grado 2”, se i bambini non avevano alcuna reazione al tatto, al suono, al dolore o al calore, ed era necessaria l’alimentazione con sondino [3]. Un corteo di sintomi accessori quali tachicardia, temperatura elevata, sudorazione profusa ed iperventilazione può ulteriormente complicare il quadro clinico. L’esame obiettivo neurologico è generalmente nella norma; talvolta si riscontra ipotonia (a volte codificata come paralisi flaccida); i riflessi osteotendinei sono presenti ma deboli; gli occhi (aperti o chiusi) non consentono l’apertura passiva e le pupille sono reattive alla luce ed occasionalmente alla minaccia. Vale la pena segnalare, inoltre, che l’elettroencefalogramma, la TAC cerebrale e gli esami di laboratorio non mostrano alterazioni significative [4].
La fase clinica conclamata è spesso preceduta da una fase prodromica, ad esordio tipicamente depressivo seguita da ritiro graduale dalla vita sociale. L’impressione generale è che i sintomi tendono a progredire in un continuum che va dall’introversione e letargia fino allo stupor ed all’apparente incoscienza [4]. Dopo un periodo di tempo (da mesi ad anni) che risente molto della variabilità individuale, la remissione arriva, con un andamento non programmato, con il ripristino globale delle funzioni cognitive e motorie, e soprattutto senza esiti o disfunzioni di alcun tipo (si veda la tabella qui sotto) [4].
Alcuni studi presenti in letteratura hanno permesso di identificare una serie di fattori che dovrebbero essere considerati al fine di delineare un profilo a rischio di sviluppare la SR. Tra i fattori di rischio più importanti, l’età, il sesso, la provenienza, il tipo di trauma e la familiarità per disturbi mentali. Più in dettaglio:
- i) un’età compresa tra 7-19 anni di età (media 14.3);
- ii) il sesso femminile, la prevalenza del sesso femminile con rapporto 2:3 [5-8];
- iii) la condizione di rifugiato spesso appartenente ad una minoranza politica o etnica [1,8];
- iv) la provenienza dall’ex Unione Sovietica o dall’ex Jugoslavia;
- v) il territorio svedese, sebbene casi con caratteristiche simili alla SR, siano stati riportati anche in Europa ed in Australia [9,10];
- vi) la tipologia di trauma subito (l’esser stati testimoni di violenza o di abuso nella famiglia di origine, l’essere stati perseguitati in patria) [1,3,6,8];
- vii) il trigger (la decisione delle autorità competenti di negare il permesso di soggiorno ai familiari, la lettura della decisione senza il supporto di un familiare);
- viii) la familiarità per disturbi mentali (depressione, alcolismo, disturbi della personalità) [3]. Tutti questi fattori dovrebbero essere strettamente e costantemente monitorati nei bambini rifugiati che arrivano in tutti i territori del mondo.
Sebbene l’esatta fisiopatologia della SR non sia stata ancora definita, alcuni autori in uno studio prospettico [4] hanno recentemente dimostrato che oltre il 90% dei bambini che sviluppavano SR nel tempo, soffrivano di sindrome da disturbo post-traumatico da stress e/o episodi depressivi. Vi era altresì una differenza di genere: mentre le bambine avevano una tendenza ad avere depressione, i bambini avevano un disturbo post-traumatico da stress, prima di sviluppare SR [4]. Queste evidenze, seppur preliminari, sono pienamente in linea con altre pubblicate in precedenza, secondo cui una sostenuta risposta allo stress può essere un fattore determinante nella patogenesi [3]. In via teorica, una “discrepanza sufficiente e sostenuta tra quanto previsto” e ciò che realmente esiste” potrebbe provare un forte stress in individui già predisposti per genetica, comorbilità (depressione, ansia, neuropsichiatria disturbi) e condizioni premorbose (tratti di personalità o eventi di vita avversi) [4].
Una vasta gamma di alternative diagnostiche che vanno poste in diagnosi differenziale con la SR, dovrebbero essere considerate. Tra queste, anoressia nervosa, mutismo selettivo, rifiuto della scuola, fobia sociale, altri stati d’ansia, stati di conversione e dissociazione, sindrome da stanchezza cronica, depressione e catatonia. In realtà, negli ultimi anni, sta emergendo l’ipotesi secondo cui la SR potrebbe essere una variante speciale di catatonia [3]. Questa che ad oggi resta un’ipotesi, è basata sui seguenti elementi:
- i) sovrapposizione clinica (incapacità di avviare una risposta motoria, mutismo, negativismo;
- ii) risposta terapeutica (come la catatonia la RS risponde prontamente al lorazepam;
- iii) aree similari di alterata attività cerebrale al neuroimaging [4].
I bambini con SR soddisfano di fatto almeno tre dei dodici criteri del DSM 5 (Diagnostic and Statistical Manual of mental disorders) per la catatonia, stupore (nessuna attività psicomotoria, nessuna reattività all’ambiente), mutismo (nessuna o minima risposta verbale), e negativismo (non rispondere a esterni stimoli o istruzioni). Tuttavia, gli altri nove criteri quali catalessi, flessibilità cerosa, postura, manierismo, stereotipia, agitazione, smorfie, ecolalia o ecoprassia, non sono stati descritti nel quadro clinico della SR (si veda la figura sotto presentata) [3]. Resta pertanto da chiarire se si tratta di una variante speciale di catatonia o di una entità clinica distinta. Infine, molte questioni sono ancora senza risposte esaurienti, soprattutto sul trattamento della SR; la cura più efficace resta la concessione dei permessi di soggiorno permanente, come indicato dal comitato svedese di salute e benessere nel 2013.

In conclusione, i bambini svedesi affetti da SR sembrano assorti in un “sonno profondo” che in realtà potrebbe essere considerato una variante di catatonia piuttosto che un disturbo del sonno vero e proprio. Esiste un profilo a maggior rischio con caratteristiche specifiche che includono l’età, il sesso, la provenienza e la familiarità per malattie psichiatriche. Uno stress traumatico incessante sembra essere la causa mentre la migliore terapia risulta essere la concessione dei permessi di soggiorno ai genitori. Una valutazione prolungata dell’attività cerebrale durante degli episodi potrebbe chiarire se la persona in realtà sta dormendo ed eventualmente quali sono le fasi di sonno implicate. Inoltre, futuri studi longitudinali sono necessari non soltanto per identificare nuovi meccanismi patogenetici, ma soprattutto per un corretto inquadramento clinico della SR come malattia.
Bibliografia
- 1. Bodegård G (2005) Life-threatening loss of function in refugee children: another expression of pervasive refusal syndrome? Clin Child Psychol Psychiatr 10:337-350.
- 2. Annell A-L (1958) Elementär barnpsykiatri (Sw). Sv Bokförl Nordstedt, Stockholm, p 121.
- 3. Anne‑Liis von Knorring · Elisabeth Hultcrantz (2020). Asylum‑seeking children with resignation syndrome: catatonia or traumatic withdrawal syndrome? European Child & Adolescent Psychiatry (2020) 29:1103–1109.
- 4. Sallin K, Lagercrantz H, Evers K, Engström I, Hjern A, Petrovic P (2016) Resignation syndrome: catatonia? Culture-bound? Front Behav Neurosci 10:7.
- 5. Bodegård, G.(2004).[Case reports of devitalization because of depression. Refugee children seeking asylum develop life-threatening losses of function]. Lakartidningen 101, 1696–1699.
- 6. Aronsson, B.,Wiberg,C.,Sandstedt,P.,and Hjern,A.(2009).Asylum-seeking children with severe loss of activities of daily living:clinical signs and course during rehabilitation. Acta Paediatr. 98, 1977 1981.doi:10.1111/j.1651-2227.2009.01499.x.
- 7. Söndergaard, H.P.,Kushnir, M.M.,Aronsson,B., Sandstedt,P., and Bergquist, J. (2012). Patterns of endogenous steroidsin apathetic refugeec hildrena re compatible withlong- term stress.
BMC Res.Notes 5:186. doi:10.1186/1756-0500-5-186. - 8. Forslund, C.M.,and Johansson,B.A.(2013).Pervasive refusal syndrome among inpatient asylum-seeking children and adolescents:afollow-upstudy. Eur. Child Adolesc.Psychiatry 22, 251–258.
- 9. SOU Report (2006) Asylsökande barn med uppgivenhetssyndrom-trauma kultur, asylprocess (Sw). No. 49 ISBN 91-38-22573-7.
- 10. Sainty L (2018) Australia’s child refugees are suffering a rare psychological illness where they withdraw from the world. Accessed 9 Nov 2018.
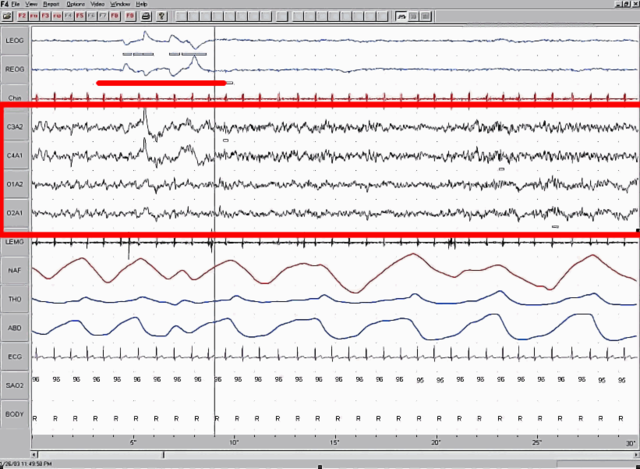
Immagine in evidenza: un tracciato da polisonnigrafo che mostra, nel riquadro rosso, un elettroencefalogramma con fase di sonno REM. Da Wikipedia – pubblico dominio.